👉👉 🇺🇸 All Posts 🇬🇧 / 🇯🇵 記事一覧 🇯🇵 👈👈
♦️ はじめに
 さらりーまん
さらりーまん既往に中等症の気管支喘息……挿管でヒューヒューさせたくないね🤔



β2刺激薬とステロイドの吸入は術前にしてもらいますね.SGA(声門上器具)でいきますかね🤔



SGAは気道刺激は少なくなるけど,発作を起こしたときにちょっと困るね.さてどうしようかな?とりあえず,術前評価・最適化,麻酔法選択,発作時の対応と,順番にみていこうか☝️.
♦️ 気管支喘息超要約☝️
喘息は,慢性的な気道炎症により気道が過敏になり,ささいな刺激で可逆的な気流制限(特に呼気時)が起こる病態です.好酸球炎症(IL‑4/5/13)や気道リモデリング(基底膜肥厚,平滑筋肥大,粘液産生亢進)が関与し,夜間や運動,ウイルス感染で悪化します.
診断の柱は症状の変動性とスパイロでの可逆性(FEV₁が200 mLかつ12%以上改善など)で,治療としてはβ2刺激薬やステロイドの吸入,その他内服薬が用いられます.
アスピリン喘息(AERD)ではNSAIDsで急激な悪化もあり得ます(事前の聴取が重要).気管支喘息の周術期合併症は導入・気道操作・覚醒時に最も起こりやすいことを覚えておきましょう👍


♦️ 術前評価と最適化:9割はここで決まる
🔷 大事な『問診』👂,身体所見
喘息といってもピンキリです.開業医の先生から「ちょっと喘息のケがあるかもしれないね」と言われた程度の,内服も何もしていない,本当に喘息かどうかもあやしい人から,季節の変わり目に起こる程度で,発作時だけちょっと吸入する人,吸入薬は手放せないほどの人まで様々です.
そのため,既往歴に「気管支喘息」と書かれているだけでは判断ができません.術前の問診が重要になります.重要な問診事項は以下の通り.
- 最近の増悪(救急・入院・挿管歴は?).
- 夜間咳や労作時息切れの頻度は?
- SABAの使用回数(週2回を超える?).
- 直近の呼吸器感染症は?(あれば延期も検討).
- 服薬アドヒアランス(きちんと治療を続けられているか)・吸入手技は適切?
- NSAIDsで悪化経験はない?(AERD疑い).
術前の聴診で喘鳴が聞こえたり,努力性の呼気延長の所見が見られる場合など,コントロール不良が疑われる場合は,緊急時を除いて延期し,最適化を優先するのが望ましいです.
🔷 コントロール状態最適化のために
吸入治療は継続(吸入ステロイド,必要に応じてLABA)します.喫煙している場合,当然禁煙します🚭.タイミングとしては待機手術の場合,6〜8週間前からが理想(線毛機能回復)です.
コントロール不十分なら短期の全身ステロイドを検討(術前数日).慢性ステロイド使用歴がある場合は副腎抑制への配慮(術中ストレス用量)が必要になることがあります.
入室直前は,SABA吸入で挿管後の気道抵抗上昇と喘鳴を抑制できるエビデンスがあるため,吸入を行います.
♦️ 麻酔計画:気道刺激を最小限に
🔷 麻酔法の選択
区域麻酔(末梢神経ブロックや脊髄くも膜下麻酔など)の適応があれば,そちらが第一選択になります.もちろん全身麻酔が必要な手術であればやむを得ませんが,その場合も気道操作に関して出来る限り負担を減らす方向で考えます.
🔷 気道確保デバイスの選択
SGA(喉頭上デバイス)は挿管より気道刺激が少なく,呼吸抵抗上昇も軽微ですむことが多いため.選択可能なであれば.通常の気管挿管よりも優先されます.しかし,発作を起こし,挿管が必要になることも考慮し,いつでも入れ替えることができるような準備と心構えが必要です☝️
挿管が必要なら,十分な麻酔深度と愛護的操作を徹底します.挿管90秒前の静注リドカイン(1.5〜2mg/kg)が咳反射と循環反応を抑制するとされるため,行っている施設もあると思います.
🔷 麻酔導入・維持薬の選択
現在主に使用されている麻酔関連薬剤で『絶対的な禁忌』とされるものはありません.唯一バルビツレートを選択しないようにするくらいでしょうか(使用頻度は激減していると思います).
- プロポフォール:気道反射抑制と気管支拡張作用.第一選択になりやすい.
- ケタミン:強い気管支拡張があります(分泌物増加には注意⚠️).循環不安定例・攣縮時にも有用.
- セボフルラン/イソフルラン:維持で気管支拡張.
- デスフルラン:気道刺激性があるため,使用回避が無難.
🔷 筋弛緩薬と拮抗
日本で採用されている筋弛緩薬(非脱分極性筋弛緩薬,脱分極性筋弛緩薬ともに)は全て問題ありません😊.
海外では用いられているアトラクリウム,ミバクリウムなどはヒスタミン遊離作用があるため,回避される傾向にあります.
拮抗薬であるスガマデクスは安全に使用できますが,ネオスチグミンはコリン作動性の気管支収縮が理論上助長されるため,回避される傾向にあります(そもそもの使用がスガマデクスの発売により激減.最近はジェネリックも出てさらに安くなりましたし😊).
🔷 換気戦略:エアトラッピングを防ごう
慢性閉塞性肺疾患(COPD)の管理とも通じるところがありますが,ポイントは“しっかり吐き切らせる”こと(軽症ではほとんど問題にならないことが多いですが).
I:E=1:3〜1:4,やや低回数,1回換気量 4〜6 mL/kgで呼気時間を確保し,重症の場合,許容的高二酸化炭素血症(permissive hypercapnea)も選択肢になります.
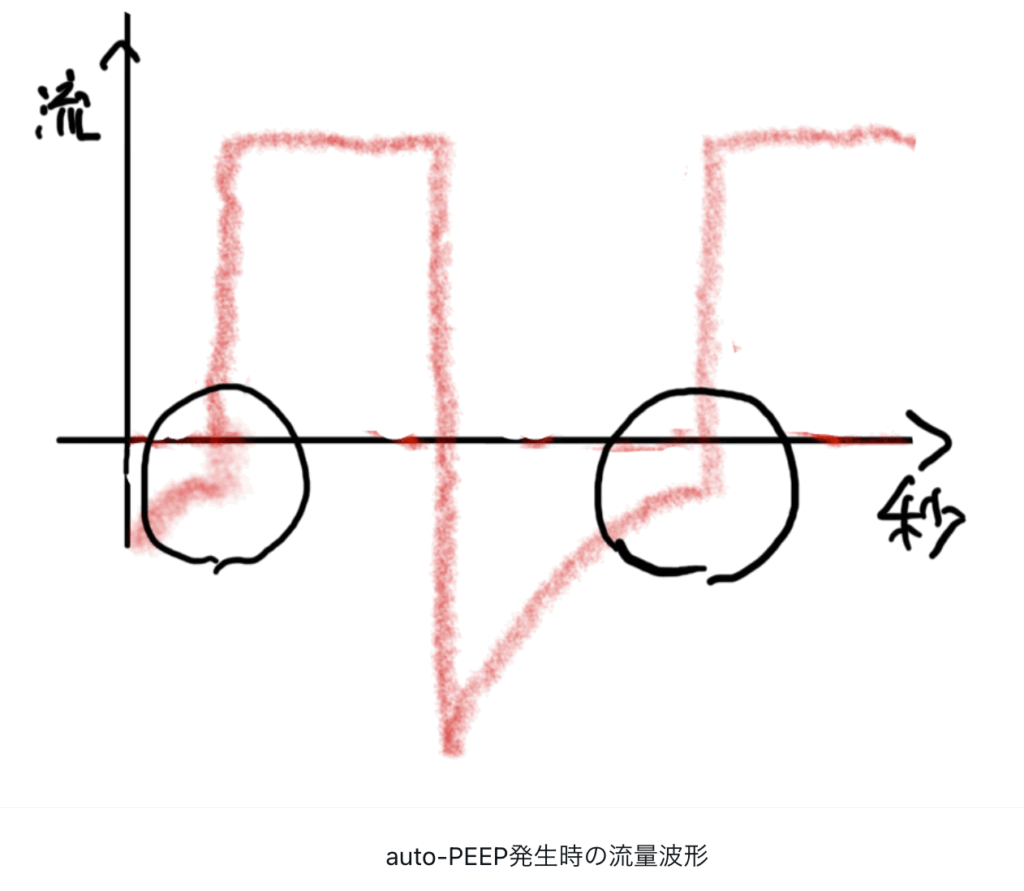
フロ―波形が次吸気前にゼロへ戻らない=auto‑PEEPのサインがある場合,重度なら回路一時離断でデコンプレッション(完全に呼気を逃がす)も行うことがあります.

🔷 覚醒時・抜管時の注意点(挿管時)
術中に発作を起こした場合や,重症患者では,覚醒期はリスクが高くなります.深麻酔下抜管が行われる場合もありますが,エビデンスは限定的のようです.
誤嚥や,気道確保困難など,気道閉塞リスクが高い症例は,通常通り覚醒抜管を選択します.いずれも事前に気道分泌除去と,必要に応じてSABAの投与を考慮します.
鎮痛は,モルヒネなどヒスタミン遊離の強い薬は回避し,フェンタニル・アセトアミノフェン・区域麻酔を軸に行います.NSAIDsはアスピリン喘息(AERD)が疑われる,または既往ある場合は投与を避けます(よくわからない場合もやめておいたほうが無難でしょう).
♦️ 気管支攣縮が起きてしまった!😫
色々と気をつけていても,起きるときは起きます(´・_・`).まずは以下のように対応します(例).
- 100%酸素・用手換気に切り替え.
- 機器不具合・チューブ閉塞・片肺挿管・気胸など鑑別を同時並行で行います.
- 麻酔を深く(吸入麻酔UP or プロポフォール補給).
- β2刺激薬(回路内MDI or ネブライザ)や,必要に応じて抗コリン薬(イプラトロピウム).
- ステロイド点滴静注(作用発現は遅いが再燃抑制に意義がある).
- 難治性なら:アドレナリン(循環虚脱や,“換気不能”に近い重症時)やマグネシウム製剤.マグネシウムは,ルーチン投与は推奨ではないですが,重症で初期治療抵抗性なら単回静注が入院率を下げ得るとのデータがあります(効果は研究間でばらつき).
📝 まとめ:Take Home Points
- 術前の評価が大事.コントロール不良時の待機手術は塩基も考慮.
- 挿管・抜管がリスク.気道刺激を最小化し,可能ならSGA/区域麻酔.
- SABAの直前吸入,必要例で短期ステロイドで,攣縮リスクは下げられる.
- プロポフォール/ケタミンは気管支拡張.デスフルランは避ける(気道刺激性).
- 換気は呼気を長く(I:E 1:3〜1:5),波形で auto‑PEEPの発生を監視!
- 攣縮時は“麻酔を深く,SABA吸入”,重症ならアドレナリンやマグネシウム製剤も選択肢
📚 References & Further reading
- OpenAnesthesia (2024)
Anesthesia for Patients with Asthma
Open Access
- 最新の実践的:喘息患者の麻酔管理フローチャートと薬剤選択ポイントを簡潔に整理
- Bayable SD et al. (2021)
Perioperative management of patients with asthma
Open Access – PubMed Central
- 周術期評価・術前準備・発作対策まで段階的に説明した総説
- StatPearls (2024)
Anesthesia Management in Asthma
Open Access
- 診断から麻酔手技選択、薬剤、対策まで現場向けに要点網羅
- Thejane F (2022)
Asthma and Anesthesia
Open Access, PDF
- 麻酔導入・維持・覚醒時の注意点を簡潔に提示
- Enright PL (2008)
COPD and Asthma Guidelines
- ガイドライン準拠の術前管理・喘息分類と麻酔安全戦略
- Healthline (2021)
Asthma and Anesthesia: What Are the Risks?
Open Access
- 一般向けに”喘息と麻酔リスク”をわかりやすく解説
- Kim ES, Bishop MJ (1999)
Endotracheal intubation, but not laryngeal mask airway insertion, produces reversible bronchoconstriction
- 挿管はLMAよりも気管支収縮(気道反応)を強く誘発することを実証
- Rajesh MC (2004)
Anaesthesia for children with bronchial asthma
Open Access – PubMed Central
- 小児喘息患者の麻酔でのリスクと管理法
- 10. Kil HK, Rooke GA, Ryan-Dykes MA, Bishop MJ (1994)
Effect of prophylactic bronchodilator treatment on lung resistance after tracheal intubation
- 挿管前の気管支拡張薬投与が術中の肺抵抗増加を抑制
🔗 Related articles
- 追加予定

コメントを投稿するにはログインしてください。